هر عملی که سبب آسیب به پوست و بافت بدن شود، موجب ایجاد زخم خواهد شد. در مطلب زیر به گروه بندی زخم ها، علل ایجاد زخم ها و روش های درمانی هر نوع زخم می پردازیم.
زخم ها به طور کلی به دو دسته باز و بسته تقسیم می شوند. زخم های باز، به آن دسته از زخم ها گفته می شود که در آن پوست ( سطح محافظ بدن، غشای مخاطی )، شکسته و باز می شود و اجازه ورود مواد خارجی را به بافت ها می دهد. اما در مقابل زخم های بسته ، بافت آسیب دیده را در معرض محیط بیرون قرار نمی دهند و روند درمان این زخم ها بدون تداخل ناشی از آلودگی رخ می دهد.

تقسیم بندی زخم ها ممکن است بیشتر بر اساس نحوه و حالت ایجاد زخم، صورت گیرد.
زخم
زخم ، وقفه در پایداری هر بافت بدنی به دلیل خشونت ، جایی که خشونت به هر صورت باعث آسیب به بافت شود. در این تعریف کلی ، بسیاری از موضوعات با در نظر گرفتن و گروه بندی اشکال مختلف خشونت یا آسیب بافتی قرار می گیرند.مهمترین تفاوت در زخم ها بین زخم های باز و بسته است. زخم های باز آنهایی هستند که در آن سطح محافظ بدن (پوست یا غشاهای مخاطی) شکسته شده است و اجازه ورود مواد خارجی به بافت ها را می دهد. در مقابل ، زخم های بسته ، بافت های آسیب دیده در معرض قسمت بیرونی نیست و روند ترمیم می تواند بدون مداخله آلودگی انجام شود. تقسیم بندی های بیشتر ممکن است بر اساس نحوه تولید زخم انجام شود.
زخم های بسته
در زخم های بسته درجه آسیب ناشی از ضربه مستقیم به نیروی ضربه و جهت آن بستگی دارد. بدیهی است که میزان آسیب با افزایش نیرو، افزایش می یابد. تاثیر جهت نیز به همان اندازه مهم است هرچند آسیب اصلی توسط نیروی ضربه ایجاد می شود. به عنوان مثال، ضربه یک چکش به سر ممکن است فقط به شدت به پوست سر آسیب زند، اما اگر همین ضربه به روش متفاوت تری اعمال شود می تواند باعث آسیب جدی به جمجمه شود. عوامل آناتومی و فیزیولوژی نیز ممکن است بر میزان آسیب، تاثیر بگذارد. به عنوان مثال سقوط بر روی یک دست می تواند اثرات متفاوتی در یک فرد بزرگسال با یک فرد سالخورده یا با یک کودک داشته باشد.
ضربه نسبتا جزئی ممکن است به پوست و بافت های نرم، آسیب بزند و موجب کبودی بدن شود. کبودی ناشی از نفوذ خون در بافت ها در پی پاره شدن مویرگ ها و تورم ناشی از عبور سیال از طریق دیواره های مویرگ های آسیب دیده، است. به طور معمول خونریزی به طور ناگهانی متوقف می شود، خون و مایعات در عرض چند روز جذب و بافت آسیب دیده به حالت عادی باز می گردد. زمانی که عروق بزرگتر آسیب می بینند، خونریزی بیشتر شده و خون بیشتر در داخل بافت ها جمع می شود و توده ای به نام هماتوم تشکیل می دهد.
یک ضربه مستقیم و فشار ممکن است به هر یک از بافتهای زیرین آسیب برساند. در ضربه رگ های خونی ، اعصاب ، ماهیچه ها ، استخوان ها ، مفاصل یا اندام های داخلی ممکن است آسیب ببیند. صدمه به بافتهای عمیق تر ممکن است ناشی از ضربه مستقیم بر روی یک بافت باشد، مانند شکستگی جمجمه توسط یک چکش. سایر اشکال صدمات غیرمستقیم ناشی از پیچ خوردگی است ، به عنوان مثال وقتی پای فردی درگیر این مشکل می شود اگر نیرو به اندازه کافی بزرگ باشد ، یک مچ یا یک پا یا مفصل ران شکسته شود.
زخم های باز
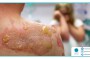
همانطور که گفته شد در زخم های باز، پوست دچار شکاف می شود و در این حالت زخم در معرض خطرات اضافی قرار می گیرد. در زخم باز، بافت بدن ممکن است به وسیله مواد خارجی همچون باکتری ها، آلودگی ها و پارچه لباس مورد هجوم قرار گیرد که می تواند منجر به مشکلات جدی همچون عفونت بافت شود. علاوه بر این اگر پارگی و وسعت زخم زیاد باشد، قرار گرفتن زخم در معرض خشکی و سرمای هوا می تواند باعث افزایش آسیب زخم شود.
سوزن یا چاقو تیز باعث از بین رفتن بافت ها می شود , آنها را تقسیم یا جدا می کند، سوزن و چاقو آسیب نسبتاً کمی به بافت ها به طور مستقیم در مسیر ایجاد می کند و در واقع، اگر یک ساختار مهم آسیب ببیند، زخم ها ایجاد می شوند. بعد از آسیب، پوست خونرسانی می شود، آسیب را به خوبی تحمل می کند و به سرعت بهبود می یابد. بافتهای چربی زیر پوست از خونرسانی محروم می شوند. عضله نسبت به اثرات مخرب حساس است، به راحتی پاره می شود و قادر به باقی ماندن از کاهش خون رسانی برای هر زمان نیست. عضله، در صورت آسیب دیدگی، مستعد ابتلا به عفونت است.
آسیب دیدگی استخوان در زخم باز همیشه جدی است، زیرا هر قطعه جدا شده از خون در صورت بروز عفونت زنده نمی ماند و مانند قسمت خارجی بدن در زخم باقی می ماند تا عوارض بعدی ایجاد کند. بدیهی است در صورت آسیب دیدگی به مفاصل، عصب، رگ خونی اصلی یا اندام داخلی، مهم بودن یک زخم بسیار افزایش می یابد.
آلودگی یک زخم ممکن است در لحظه زخم یا هر زمان پس از آن درمان شود. اثرات آلاینده های مختلف غیر باکتریایی بسیار متفاوت است. در مورد آلاینده های باکتریایی، نوع آلودگی از اهمیت بیشتری برخوردار است. عفونت ناشی از باکتریهای ویروسی تغذیه شده توسط بافت مرده و مواد آلی خارجی در زخم ممکن است اشکال مختلفی به خود بگیرد، که سه مورد از مهمترین آنها عبارتند از:
گانگرن گازی، تقریباً در بافت عضلانی آسیب دیده ایجاد می شود و با سرعت گسترش می یابد. در صورت عدم معاینه توسط جراح یا پزشک؛ عفونت های ناشی از ارگانیسم هایی مانند استرپتوکوک و استافیلوکوک و باکتری های کلی که در آنها تولید محلی چرک یکی از ویژگی های برجسته است و همراه با یک واکنش عمومی ممکن است شدید باشد.
کزاز، یک عفونت اغلب کشنده است که چند روز پس از وقوع زخم آشکار می شود، این مشکل با اسپاسم عضلانی تعمیم یافته مشخص می شود.
ترمیم نهایی زخم نتیجه یک سری اتفاقات پیچیده بیولوژیکی است که در طی یک دوره طولانی اتفاق می افتد. به ساده ترین روش، در یک زخم درمان نشده اما بدون عارضه، مانند برش چاقو، روند به شرح زیر است:
وقتی بافت ها بریده می شوند، لبه های زخم جدا می شوند، ظاهراً پوست کشیده می شود. خون از رگ خونی جدا شده حفره زخم را پر کرده و لبه های آن را سرریز می کند. سرانجام سطح لخته خشک می شود و سخت می شود. در طی ۲۴ ساعت اول زخم کوچک می شود و لبه های زخم به هم نزدیک تر می شود. اگر زخم بعد از گذشت حدود یک هفته از بین برود، لایه ای از بافت گرانول قرمز رنگ لبه های بریده شده بافت زیر پوست را می پوشاند. به تدریج غشای مروارید، خاکستری و نازک از لبه پوست بیرون می آید. سرانجام کل سطح را می پوشاند. در ضمن، منطقه واقعی زخم به طور پیوسته کاهش می یابد. سرانجام، هیچ سطح آسیب دیده ایی مشاهده نمی شود.
جای زخم خطی نازک تشکیل می شود در ابتدا قرمز و بالاتر از سطح پوست اطراف آن می رود اما به تدریج محو می شود. زخم هایی که به طور طبیعی بهبود می یابند، پس از گذشت چند ماه، می توانند تحت سطح پوست اطراف خود گسترده شوند. جای زخم در نور آفتاب برنزه نمی شود.
از نظر میکروسکوپی می توان کل فرآیندی را که باعث انقباض، لخته شدن، ورود گلبولهای سفید و ماکروفاژهای (سلول هایی دارای قدرت بیگانه خواری) موجود در زخمها و رشد مویرگ های خون می شود را مشاهده کرد. داخل بافت فیبری سلولهای حاشیه زخم حرکت می کند. الیاف ناشی از این سلول ها قابل شناسایی هستند که این الیاف درنهایت افزایش می یابند و حفره زخم را با شبکه ای از موضوعات درهم تنیده کلاژن و پروتئین پر می کنند. در همین حال، سطح زخم توسط یک فرآیند بزرگ شدن و مسطح شدن و افزایش سلولها در لبه زخم پوشانده می شود. این سلولهای پوششی خیلی زود شروع به پخش شدن در زخم می کنند. سرانجام سلول های تکثیر شده از دو طرف زخم به هم می آیند تا زخم را به صورت سطحی بهبود بخشند.
در زخم های باز خونریزی بیشتر بوده و بسته به وسعت زخم، مدت زمان درمان زخم ممکن است طولانی تر باشد.
زخم ها با توجه به مدت زمان درمان زخم، به دو دسته تقسیم می شوند: زخم حاد و زخم مزمن
زخم حاد
زخم حاد، آسیبی است که به طور ناگهانی به پوست وارد می شود. در زخم های حاد، مدت زمان ترمیم زخم قابل پیش بینی است و زخم در زمان مورد انتظار بهبود می یابد. زخم حاد می تواند هر قسمت از بدن را تحت تاثیر قرار دهد، شدت زخم حاد می تواند در حد یک خراش سطحی تا زخم های عمیق که به عروق خونی، اعصاب، ماهیچه ها و سایر قسمت های بدن آسیب می رساند، باشد. هر زخم حادی اگر به خوبی تحت درمان قرار نگیرد می تواند به زخم مزمن تبدیل شود.
زخم مزمن
زخم های مزمن بر خلاف زخم های حاد، در یک بازه زمانی و تحت شرایطی خاص، ایجاد می شوند و مراحل درمان این نوع از زخم ها به طور عادی پیشرفت نمی کند. زخم های مزمن با سرعت بسیار پایینی التیام می یابند. این زخم ها در اغلب موارد با سایر بیماری های مزمن که بر روی جریان خون بدن و نحوه عملکرد سلول ها در محل زخم تاثیر می گذارند، مرتبط هستند. زخم هایی که زمان زیادی برای درمان نیاز دارند به مراقبت های ویژه، تحت نظر متخصص زخم و درمانگر متخصص زخم، نیاز دارند.
علاوه بر اینکه زخم مزمن باید تحت نظر متخصص قرار گیرد، بلکه شرایط پزشکی که بیمار درگیر آن هست نیز باید مورد بررسی قرار گیرد تا عوارض زخم مزمن به حداقل برسد.
انواع زخم مزمن
زخم فشاری
زخم فشاری یا زخم بستر، بر اثر فشار و کششی که بر روی پوست وارد می شود، ظاهر می شود. این نوع از زخم مزمن عموما در افرادی رخ می دهد که دارای تحرک محدود به علت بیماری و یا ضعف بدنی داشته و قادر نیستند به طور منظم بخشی از بدن خود را به یک موقعیت متفاوت، تغییر دهند. جریان خون در پوست نقاطی از بدن که تحت بیشترین فشار هستند، کاهش می یابد و پوست شروع به تجزیه می کند و منجر به ظاهر شدن زخم می شود. این زخم ها شاید در ابتدا یک زخم سطحی باشند اما در پی درمان نشدن می توانند تبدیل به زخم های عمیق که عمق آن ها حتی ممکن است تا استخوان امتداد یابد، شوند.
زخم دیابتی
این زخم ها که معمولا بروی پای افراد مبتلا به دیابت دیده می شود در نتیجه ی تغیرات در اعصاب و گردش خون بدن هستند که این مشکلات ناشی از بیماری دیابت است. سه نوع اصلی از آن وجود دارد:
نوروپاتیک : به علت کاهش احساس در پا، فرد به موقع از حضور زخم مطلع نمی شود. به طور مثال ممکن است به علت استفاده از یک کفش جدید، بین انگشتان یا در کف پا تاول ایجاد شود و به راحتی دچار عفونت شود، اما به علت نبود احساس و عدم درد، فرد به موقع این زخم و عفونت را تشخیص نداده و دچار عوارض شدید تر می شود.
ایسکمیک: که به علت گردش خون ضعیف است و بیماری عروقی محیطی نیز نامیده می شود.
نوروپاتی-ایسکمیک : ترکیبی از گردش خون ضعیف و کمبود احساس در پا که منجر به ایجاد زخم پای دیابتی می شود.
زخم ها و عفونت های شدید اگر تحت درمان قرار نگیرند و یا حتی به درمان مقاومت نشان دهند ممکن است فرد تحت عمل جراحی قطع عضو قرار گیرد. زخم ناشی از جراحی قطع عضو نیز به علت موارد فوق، در معرض خطر ابتلا به زخم مزمن است. پس لازم است بدانید که درمان ضعف گردش خون و نوروپاتی از موارد ضروری محسوب می شود.
زخم های پا
زخم های پا یک زخم بین مفصل زانو و قوزک پا است که به دلیل مشکلات مربوط به گردش خون به آرامی التیام پیدا می کنند. این زخم ها می تواند به صورت زیر باشند:
زخم Arterial: این نوع زخم معمولا در قسمت پایین ساق پا رخ می دهد. این زخم ها می توانند کوچک و گاهی عمیق و اغلب بسیار دردناک باشند. زخم های Arterial زمانی ایجاد می شوند که جریان خون به منطقه کاهش یافته و اغلب در افرادی رخ می دهد که به نوعی بیماری قلبی عروقی مبتلا هستند.
زخم Venous: این نوع زخم در اطراف ناحیه قوزک پا رخ می دهد. زخم ونوسی اغلب کم عمق و دردآور است. زخم ونوس ( عروقی ) زمانی ایجاد می شود که رگ های پا به درستی کار نکنند، بنابراین خون را به اندازه کافی به سمت قلب باز نمی گردانند. به این نوع زخم ها، زخم ایستایی و وریدی نیز گفته می شود.
زخم ترکیبی: این زخم در نتیجه ی ترکیبی از بیماری های وریدی و شریانی قلب می باشد.
مراقبت از زخم دیابتی
زخم دیابتی که شایع ترین نوع آن زخم پای دیابتی است ناشی از آسیب پوست در ناحیه پا است. زخم پای دیابتی به سرعت گسترش می یابد و ممکن است دردناک باشد. عفونت یکی از عوارض رایج زخم پای دیابتی است. زخم های دیابتی می تواند ناشی از دیابت کنترل نشده، نارسایی عروق، فقدان حس، کفش های نامناسب، تروما و یا حتی ارثی باشد. خود درمانی و درمان های خانگی برای درمان این زخم ها توصیه نمی شود. تاخیر در درمان زخم پای دیابتی یکی از دلایل اصلی آمپوتاسیون غیرتروماتیک است. بنابراین درمان زخم دیابتی را به تاخیر نیندازید.
مراقبت از زخم پا
همانطور که گفته شد شایع ترین علت ایجاد زخم پا، گردش خون ضعیف است. اما عوامل دیگری که باعث تشدید زخم پا می شوند عبارتند از دیابت با کنترل ضعیف، کلسترول بالا و سیگار کشیدن. خطر عوارض زخم پا با گذر زمان افزایش می یابد، مهم ترین گام در درمان زخم پا، یافتن دلیل آن و کنترل عواملی است که زخم ها را از التیام دور می کنند. برخی از درمان ها شامل آفلودینگ پا، جراحی عروق خونی، اکسیژن تراپی و اوزون تراپی است.
روش های درمان زخم بستر
زخم های فشاری، زخم هایی هستند که باید توسط متخصص زخم درمان شوند. در مواردی که درمان مناسب انجام نشود، زخم ها عمیق تر می شوند که در این صورت هم درمان سخت می شود و هم ممکن است عفونت هایی را ایجاد کند که برای زندگی بیمار خطرناک است.
مهم ترین گام در درمان زخم بستر، درمان پیشگیرانه است. به عبارت دیگر، می توان بیماری را که مستعد زخم فشاری است تشخیص داد و از بروز زخم جلوگیری کرد. تغییر موقعیت هر دو ساعت یک بار، به بیمارانی که نمی توانند حرکت کنند، جلوگیری از اصطکاک روی پوست هنگام تغییر پوزیشن و خشک نگه داشتن پوست ضروری است. اگرچه توصیه می شود که میزان رطوبت را با پودر زدن پوست کاهش دهید، اما باید توجه داشته باشید که پودر مرطوب باعث آسیب بیشتر خواهد شد. علاوه بر این، به منظور جلوگیری از کلونیزاسیون باکتری ها، بستر بیماران باید به طور مرتب کنترل شود و پوست باید به طور منظم با آنتی سپتیک ها درمان شود. علاوه بر این، در درمان بیماران باید از آلودگی مدفوع با زخم جلوگیری شود. پس از دفع ، جای بیمار باید در اسرع وقت عوض شود. در بیماران با مراقبت های طولانی مدت (در بیمارانی که وضعیت بالینی آنها بهبود نیافته است) ، مراقبت از بیمار با معرفی روش های جایگزین (مانند جمع آوری ادرار با کاتتر و باز کردن کلستومی)، تسهیل می شود. علاوه بر این، تخت های ویسکوالاستیک برای توزیع مساوی فشار باید ترجیح داده شود. لحاف زیر بیمار همیشه باید خشک باشد. در نهایت برای از بین بردن کاهش جریان خون و ایسکمی، هنگام تغییر پوزیشن انجام ماساژ هایی که سبب تسریع گردش خون می شود مهم است.
در بیمارانی که مشکلات ریه دارند فیزیوتراپی تنفسی باید انجام شود. اگر اصول پیشگیرانه انجام نشود یا اگر با وجود هر تلاشی زخم ایجاد شود، درمان با توجه به وضعیت کلی بیمار و وضعیت زخم برنامه ریزی می شود. روش های درمان: روش های سیستمیک، درمان محلی و جراحی؛
درمان سیستمیک: در درمان ابتدا باید تغذیه بیمار اصلاح شود، اگر عفونت وجود داشته باشد، باید درمان آنتی بیوتیک سیستمیک را شروع کرد، و اگر در قند خون اختلال باشد باید کنترل شود.
هدف اصلاح تغذیه این است که از تخریب بافت جلوگیری شود. برای این منظور مصرف پروتئین و کالری بیمار باید تنظیم شود. ویتامین A و C که سبب تسریع بهبود زخم می شود، روی مورد نیاز برای اپیتلیالیزاسیون و تکثیر فیبروبلاست، مکمل ها و نیز سایر عناصر ضروری (آهن، مس و کلسیم) باید به رژیم غذایی روزانه اضافه شوند. به دنبال همه این اقدامات، با بررسی سطح آلبومین در خون بیمار (سطح آلبومین باید حداقل ۲.۲ g / dl) و اندازه گیری هموگلوبین خون (Hb 12-15 g / باید بالای ۱۰۰ میلی لیتر باشد) سطح اکسیژناسیون بافت باید بررسی شود.
مسئله دیگری که باید در درمان بیماران مبتلا به زخم های فشاری مورد توجه قرار گیرد، عفونت است. در بیماران باید از آلودگی ناحیه زخم با مدفوع جلوگیری شود، کاتتر ادراری باید کنترل شود و در بیماران مبتلا به مشکلات ریه بایستی فیزیوتراپی تنفسی انجام شود. کشت بافت و آنتی بیوتیک های سیستمیک باید بعد از آنتی بیوگرام استفاده شوند، حتی با درمان سیستمیک و درمان موضعی باید حمایت شود.
از آنجا که در میان علل، فشار عامل اصلی است، در ناحیه زخم فشار باید برداشته شود. در غیر این صورت، بهبود در زخم وجود ندارد و وضعیت بدتر می شود. ساده ترین درمان همانطور که در روش های پیشگیرانه ذکر شد، این است که موقعیت بیمار در بستر را هر ۲ ساعت یک بار تغییر داد.
اسپاستی سیتی مشکلی است که نباید در درمان زخم های فشاری نادیده گرفته شود. مهار اسپاسم هم برای انجام جراحی و هم جلوگیری از ایجاد زخم پس از جراحی ضروری است.
درمان زخم: اولین اقدام در درمان موضعی، تمیز کردن جراحی سطح زخم (debridement) است. تمام بافت های مرده روی سطح زخم باید برداشته شوند، فاکتورهای آلوده باید تخلیه شوند و در طی دبریدمان باید کشت بافت انجام شود.
پس از دبریدمان، منطقه زخم پاکسازی شده به مراقبت زخم موضعی تبدیل می شود. هدف مراقبت موضعی این است که زخم را مرطوب نگه داریم، بقایای زائد را حذف کنیم و عفونت را کاهش دهیم. از آنجا که این زخم ها به راحتی با مدفوع، عرق و نشت ادرار آلوده می شوند، بنابراین در زخم تقریبا همیشه عفونت وجود دارد. اگر این آلودگی کنترل شود و پانسمان مرتب انجام شود، عفونت زخم هرگز نمی تواند گسترش یابد.
در مراقبت موضعی از زخم، طیف گسترده ای از راه حل ها مانند پوویدون آیوداین ، پراکسید هیدروژن، اسید استیک، هیپوکلریدهای سدیم و سیلور سولفادیازین اگر لازم نباشد نباید مورد استفاده قرار گیرد.
ایده آل ترین مواد مورد استفاده پس از دبریدمان طولانی مدت، سرم فیزیولوژیکی است. برای موثر بودن پانسمان مرطوب با سرم فیزیولوژیکی، حفره زخم باید به خوبی با گازهای مرطوب پر شده و پانسمان باید هر ۸-۶ ساعت عوض شود. بنابراین عفونت نیز کنترل می شود. گرچه این پانسمان بسیار موثر است، آماده سازی برای جراحی زمان زیادی طول می کشد.
درمان جراحی زخم: دلایل جراحی در زخم های فشاری به شرح زیر است:
- بهبود نیافتن زخم
- پیشرفت زخم به عضله و استخوان
- بزرگ بودن زخم
مرحله اول جراحی برداشت زخم است: برداشت زخم باید به طور رادیکال انجام شود. تمام بافت نکروتیک اطراف زخم باید برداشته شود. همچنین بافت گرانوله را از پاشنه باید حذف کرد. چون که این بافت سبب ترشح سروز شده و مانع از چسبیدن فلپ پوست و تجمع سروما زیر این فلپ ها می شود. در زخم هایی که بافت استخوانی از بین رفته، بافت استخوانی باید تا زمانیکه به استخوان سالم می رسد با دبریدمان حذف شود. سپس حفره حاصل باید با انتقال بافت از بافت های اطراف آن بسته شود. نشان داده شده است که زخم هایی که با انتقال عضلات بسته می شوند، برتر از سایر روش ها هستند. انتقال بافت مناسب با ایجاد اثر تامپون روی استخوان احتمال ابتلا به زخم های مجدد در آن قسمت را کاهش می دهد.